Chirurgie de la cataracte
La cataracte est une opacification du cristallin, la lentille naturelle de l'œil,
qui altère progressivement la vision. Liée au vieillissement, la cataracte
touche plus de 50% de la population âgée de plus de 75 ans.
La cataracte est la première cause de cécité dans le monde. En France,
350 000 interventions de la cataracte sont pratiquées chaque année.
La chirurgie de la cataracte est l’acte chirurgical le plus fréquemment
pratiqué en France, toutes disciplines chirurgicales confondues.
Elle est la seule est la solution efficace à ce jour pour restaurer
une vision claire.
Quelles sont les causes ?
Le cristallin est une lentille transparente et convergente, située en arrière de l’iris, responsable du tiers de la puissance réfractive de l’œil. Si l’on assimile l’œil à un appareil photo, le cristallin serait l’objectif, l’iris le diaphragme, la rétine la pellicule photo et le nerf optique le câble USB vers l’ordinateur.
Les causes de la survenue de la cataracte sont c l’âge, l’exposition solaire, le diabète, le tabac, l’alcool ou certains médicaments, comme les corticoïdes.
D’autres causes héréditaires dans le cadre de malformations congénitales peuvent provoquer la survenue d’une cataracte congénitale ou juvénile. La principale cause de la cataracte demeure le vieillissement.
Quelles sont les symptômes ?
La survenue d’une cataracte est souvent lentement progressive et indolore. La cataracte modifie la perception des couleurs, en réduisant la sensibilité aux courtes longueurs d’onde (bleu, violet). Mais elle se manifeste principalement par une baisse d’acuité visuelle de loin au début (flou visuel). Ce symptôme est exprimé différemment selon la localisation des opacités cristalliniennes. En fonction de la position et de l’importance des opacités sur les différentes couches du cristallin (cortex, noyau, capsule), on distingue plusieurs formes cliniques de cataracte.
Si la cataracte est nucléaire, la baisse visuelle est ressentie à distance, mais la vision de près est épargnée, ce qui conduit le patient à parler de flou visuel, sans être véritablement conscient de sa baisse visuelle. En effet, l’opacification du noyau cristallinien entraine une modification de l’indice de réfraction de l’œil et par conséquent une myopie d’indice. Le patient ressent alors un retour à une capacité de lecture spontanée de près, comme si la presbytie était compensée par la cataracte. Il peut en résulter également une vision double (diplopie monoculaire).
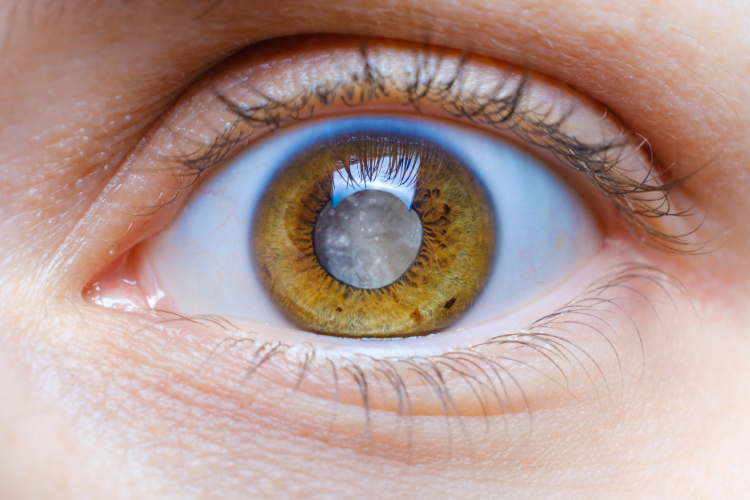
Une cataracte corticale ou cortico-nucléaire, entraine une baisse d’acuité visuelle aussi bien en vision de loin qu’en vision de près. Par ailleurs, de par leur localisation, les opacités font subir à la lumière des phénomènes de diffraction et de dispersion, qui conduit à un éblouissement à la lumière (photophobie) et à la perception de halos colorés autour des lumières.
La cataracte est une pathologie curable ne menant pas à la cécité si elle est traitée. Sa chirurgie représente une des plus grandes réussites de la chirurgie oculaire au jour d’aujourd’hui.
Quel est le bilan pré-opératoire ?
Il repose sur l’examen ophtalmologique en consultation qui comprend :
- La mesure de l’acuité visuelle de loin et de près, spontanément puis avec la meilleure correction optique (lunettes, lentilles)
- L’examen biomicroscopique qui permet d’affirmer la présence d’une cataracte et de préciser sa topographie et son intensité,
la mesure de la tension oculaire, à la recherche d’une hypertonie oculaire ou d’un glaucome, - L’examen du fond d’œil, impératif, garant d’une bonne récupération visuelle en cas d’intervention chirurgicale,
- La réalisation d’une biométrie (US ou échographie) afin de calculer la puissance de l’implant qui sera posé lors de l’intervention chirurgicale, et qui permettra au patient de ne plus porter de correction optique.
Quel est le traitement d'une cataracte ?
Les traitements préventifs ou curatifs par collyres (gouttes) ou compléments alimentaires n’ont aucune efficacité démontrée vis à vis de la cataracte.
Lorsqu’elle est significative, la baisse visuelle liée à la cataracte n’est pas corrigeable en lunettes ou en lentilles, ce qui fait poser l’indication d’une intervention chirurgicale. Il s’agit d’une chirurgie fonctionnelle, n’ayant aucun caractère urgent.
L’indication opératoire d’une cataracte est justifiée lorsque l’opacification du cristallin est à l’origine d’une gêne dans la vie quotidienne du patient. Classiquement, la chirurgie est indiquée lorsque la cataracte est responsable d’une baisse d’acuité visuelle à 6/10 ou moins.
La technique qui fait référence depuis plus de 20 ans dans le monde entier est l’extraction chirurgicale extracapsulaire par phacoémulsification. Cette technique fait l’objet d’un consensus unanime. Les techniques précédant la phacoémulsification consistaient en l’exérèse cristallinienne d’un bloc, sans fragmentation, soit dans son sac capsulaire (extraction intracapsulaire), soit en dehors de son sac (extraction extracapsulaire manuelle). Dans les deux cas, l’extraction du cristallin non fragmenté se faisait au travers d’une large incision de plus de 10 mm. Ces larges incisions nécessitaient la mise en place de plusieurs points de suture et étaient source d’astigmatisme important en postopératoire. La récupération visuelle était de ce fait plus aléatoire.
La chirurgie de la cataracte est effectuée sous contrôle visuel indirect, à travers l’oculaire du microscope opératoire. Afin de réduire le risque d’infection postopératoire (endophtalmie), cet acte s’effectue dans des conditions d’asepsie et d’antisepsie rigoureuses.
L’anesthésie pour la phacoémulsification est essentiellement délivrée de façon locale, sauf dans certaines situations particulières (cataracte de l’enfant, du déficient mental, etc…). Elle consiste en l’administration de gouttes d’anesthésiques locaux (anesthésie topique) additionnée d’une sédation.
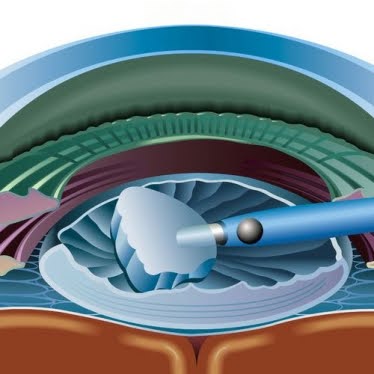
L’extraction chirurgicale extracapsulaire par phacoémulsification est définie par l’ablation de la cataracte, le sac capsulaire transparent contenant le cristallin étant laissé en place.
Assisté d’un phacoémulsificateur, le chirurgien va pouvoir sculpter puis fragmenter à l’aide d’ultrasons, le noyau cristallinien en quartiers, afin de l’émulsifier et de l’extraire par 2 petites micro-incisions de moins de 2,5 mm.
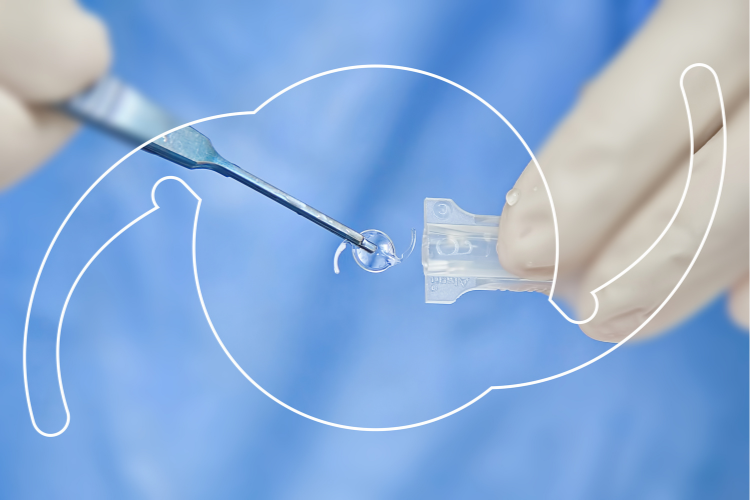
Ces micro-incisions ne nécessitent, dans la plupart des cas, aucun point de suture et conduisent à une cicatrisation rapide, autorisant au patient une hospitalisation en ambulatoire. Après extraction de la cataracte, un implant pliable en Acrylique est posé à l’aide d’un injecteur à usage unique au travers d’une des deux microincisions.
Une fois positionné, l’implant prend la place exacte du cristallin cataracté, de manière à assurer au patient une parfaite vision de loin sans lunettes. Les implants posés à ce jour ont une excellente biocompatibilité et n’ont pas à être retirés pour être remplacés, leur pose est effectuée à vie.
Les interventions de chirurgie de la cataracte sont réalisées par le Dr GRISE-DULAC au sein de la Clinique Geoffroy Saint Hilaire dans le 5è arrondissement de Paris.
Les différents implants
Les implants intraoculaires (IOL) constituent une avancée majeure dans le traitement de la cataracte, permettant non seulement d'éliminer le cristallin opacifié, mais aussi d'améliorer la qualité de la vision. Plusieurs types d'implants sont disponibles, chacun avec ses avantages et inconvénients.
Ils corrigent la vision à une seule distance, généralement de loin (le port de lunettes est alors nécessaire en complément pour la vision intermédiaire et la vision de près).
Ils corrigent 2 zones de vision: la vision de loin et la vision intermédiaire (ordinateur). Le port de lunettes est alors nécessaire seulement pour la lecture de près.
L'avantage des implants monofocaux et des implants monofocaux plus, est qu’ils présentent très peu de contre-indications. La qualité de vision est très bonne avec ces 2 types d’implants.
Ils permettent une vision claire à différentes distances: vision de loin, vision intermédiaire et vision de près. Leur principal effet secondaire est de pouvoir dans certains cas entraîner des halos en vision nocturne.
Ils sont spécialement conçus pour les patients ayant un astigmatisme important, en corrigeant la courbure irrégulière de la cornée ou du cristallin.
Il est possible de combiner la correction torique et multifocale si celà est nécessaire. On parle alors d’implants multifocaux toriques.
Le choix de l’implant dépend également de certains critères anatomiques de l'œil et de la présence ou non de pathologies oculaires associées (DMLA, myopie forte …)
Le choix de l’implant dépend également de certains critères anatomiques de l'œil et de la présence ou non de pathologies oculaires associées (DMLA, myopie forte …).
La chirurgie
La chirurgie de la cataracte est la méthode habituelle de traitement de cette affection oculaire. Elle consiste en l'extraction du cristallin opacifié, qui est ensuite remplacé par un implant intraoculaire artificiel.
L'intervention est réalisée en ambulatoire, sous anesthésie locale additionnée d’une sédation, et dure entre 15 et 30 minutes.
Une petite incision est faite sur le côté de la cornée pour accéder au cristallin. Ensuite, à l'aide de techniques comme la phacoémulsification, le cristallin est fractionné en de multiples morceaux et aspiré avant l'insertion de l'implant intraoculaire.
Cette chirurgie présente un taux de succès élevé, et la majorité des patients rapportent une amélioration significative de la vision peu de temps après l'intervention.
Les risques liés à la chirurgie de la cataracte
Bien que rare, une infection peut survenir après la chirurgie et nécessite un traitement antibiotique supplémentaire. L’infection est prévenue par les mesures d’antisepsie et d’hygiène stricte en per et post-opératoire.
C'est une accumulation de liquide dans la rétine dans la zone de la macula, pouvant affecter la qualité de la vision post-opératoire. L'œdème maculaire est traitable avec un traitement anti-inflammatoire.
Très rare, mais potentiellement grave, le décollement de la rétine peut nécessiter une intervention chirurgicale supplémentaire.
Des inflammations oculaires légères sont courantes, mais temporaires. Cependant, une inflammation sévère peut survenir et nécessiter un traitement anti-inflammatoire.
Certains patients peuvent ressentir une sensibilité accrue à la lumière après la chirurgie, généralement de manière temporaire.
Bien que les cas soient rares, il est possible de rencontrer des variations significatives de la pression à l'intérieur de l'œil, nécessitant un suivi régulier.
